Истмико-цервикальная недостаточность
I
Истмико-цервикальная недостаточность (insufficientia isthmicocervicalis; анат. isthmus [uteri] перешеек матки + cervix [uteri] шейка матки)
недостаточность перешейка и шейки матки, приводящая к самопроизвольному выкидышу во II или III триместре беременности. И.-ц. н. наблюдается у 15,0—42,7% женщин, страдающих невынашиванием беременности (Невынашивание беременности).
Этиология и патогенез. К истмико-цервикальной недостаточности могут привести повреждения мышечной ткани в области внутреннего зева канала шейки матки (сфинктера шейки матки), изменение соотношения между соединительной и мышечной тканью в шейке матки, а также нарушение нейрогуморальных воздействий на шейку матки. И.-ц. н., обусловленную механическим повреждением перешейка и шейки матки, закрывающих полость матки, называют органической (или посттравматической, вторичной). Наиболее частыми причинами органической И.-ц. н. являются предшествующие выскабливания слизистой оболочки матки, которые сопровождаются механической дилатацией шейки матки, и глубокие разрывы шейки матки при патологических родах (наложение акушерских щипцов, плодоразрушающие операции и др.). Кроме того. И.-ц. н. может быть следствием плохого заживления разрывов шейки матки с развитием рубцовой ткани, которая не может обеспечить закрытие шейки матки во время следующей беременности.
Наряду с органической отмечается функциональная И.-ц. н., которая развивается при отсутствии повреждений перешейка и шейки матки. Патогенез функциональной И.-ц. н. сложен и недостаточно изучен. Считают, что функциональная И.-ц. н. является следствием нарушения соотношения между мышечной и соединительной тканями шейки матки, а также результатом изменений реакции ее структурных элементов на нейрогуморальные раздражители. При гистологическом исследовании ткани шейки матки у женщин с функциональной И.-ц. н. обнаруживают увеличение количества мышечной ткани до 50% (в норме мышечная ткань составляет не более 15% массы шейки матки), что ведет к раннему размягчению шейки матки при беременности и развитию ее недостаточности. Функциональная И.-ц. н. наблюдается при гипофункции яичников, примерно у 1/3 больных гиперандрогенией. Очень часто встречается врожденная И.-ц. н. у женщин с гипоплазией матки, генитальным инфантилизмом, пороками развития матки.
В развитии функциональной И. ц. н. определенную роль играют α- и β-андренорецепторы. Активация α-адренорецепторов ведет к сокращению мышцы матки и расширению перешейка, а активация β-адренорецепторов оказывает обратное действие. Чувствительность α-адренорецепторов усиливается при гиперэстрогении, а β-адренорецепторов — при повышении уровня прогестерона. Раздражение α-адренорецепторов и торможение β-адренорецепторов приводят к развитию функциональной И.-ц. н.
Механизм самопроизвольного прерывания беременности при органической и функциональной И.-ц. н. состоит в том, что в связи с укорочением и размягчением шейки матки, зиянием внутреннего зева и канала шейки матки плодное яйцо лишается физиологической опоры в нижнем сегменте матки. При увеличении внутриматочного давления по мере развития беременности плодные оболочки выпячиваются в расширенный канал шейки матки, инфицируются и вскрываются, после чего происходит изгнание плодного яйца из полости матки.
Клиническая картина и диагноз. Субъективные симптомы при И.-ц. н. вне беременности и в I триместре беременности отсутствуют. Во II—III триместре беременности происходит самопроизвольный выкидыш (см. Аборт).
Диагноз И.-ц. н. во время беременности может быть установлен при осмотре шейки матки с помощью влагалищных зеркал и при влагалищном (пальцевом) исследовании. Выявляют сначала размягчение и укорочение шейки матки, позже — зияние наружного зева шейки матки и пролабирование плодного пузыря. У нерожавших женщин наружный зев может быть закрыт. В сомнительных случаях проводят ультразвуковое исследование матки. Для И.-ц. н. при сроке беременности более 11—12 нед. характерно расширение внутреннего зева (диаметр его более 2 см) и канала шейки матки, пролабирование плодного пузыря.
При отсутствии беременности органическую И.-ц. н. можно диагностировать с помощью рентгеноконтрастного исследования матки (см. Метросальпингография). Исследование проводят во вторую фазу менструального цикла (20—24-й день цикла). На гистерограммах в этом случае определяются расширенные перешеек (диаметр более 0,5 см) и канал шейки матки (рис. 1). В случае функциональной И.-ц. н. ширина перешейка и канала шейки матки соответствует норме.
Лечение. При грубых анатомических изменениях шейки матки, обусловленных разрывами, необходимо оперативное лечение вне беременности — пластика шейки матки. Перед операцией проводя тщательное бактериологическое исследование отделяемого из канала шейки матки и антибактериальное лечение, т.к. в большинстве случаев полость матки инфицирована в связи с отсутствием запирательной функции перешейка. При наступлении беременности у женщин, перенесших пластическую операцию на шейке матки, родоразрешение проводят путем кесарева сечения.
При функциональной или органической И.-ц. н., не требующей реконструктивной операции, подготовка к следующей беременности включает тщательное бактериологическое исследование содержимого канала шейки матки и антибактериальную терапию в течение 2—3 менструальных циклов (с 1 го по 7-й день цикла) в сочетании с физиотерапией. При гормональных нарушениях (гипофункция яичников, гиперандрогения) проводится патогенетическая терапия.
Для лечения И.-ц. н. у беременных могут быть использованы оперативные и неоперативные методы.
Показаниями к оперативному лечению И.-ц. н. во время беременности являются самопроизвольные выкидыши в анамнезе (во II—III триместре беременности); прогрессирующее нарушение функции шейки матки: изменение ее консистенции (размягчение) и укорочение, постепенное увеличение зияния наружного зева и расширение всего канала шейки матки с раскрытием внутреннего зева. Противопоказаниями к оперативному лечению И.-ц. н. служат заболевания и патологические состояния, при которых противопоказано сохранение беременности (тяжелые формы заболеваний сердечно-сосудистой системы, печени, почек, инфекционные, психические и генетические заболевания); повышенная возбудимость матки, не исчезающая под действием медикаментозных средств, беременность, осложненная маточным кровотечением; уродство плода или неразвивающаяся беременность, подтвержденные данными объективного исследования (ультразвукового, цитогенетического); III—IV степень чистоты влагалища и наличие патогенной флоры в отделяемом канала шейки матки.
Операцию обычно проводят в период с 11-й до 27-й недели беременности. Срок операции определяют индивидуально в зависимости от времени возникновения клинических проявлений И.-ц. н. С целью профилактики внутриматочной инфекции целесообразно осуществлять операцию в 13—17 нед. беременности, когда отсутствуют значительное укорочение и раскрытие шейки матки. С увеличением сроков беременности недостаточность запирательной функции перешейка матки ведет к механическому опусканию и пролабированию плодного пузыря, что создает условия для его инфицирования. Кроме того, плодный пузырь, внедряясь в канал шейки матки, способствует дальнейшему его расширению, поэтому оперативное вмешательство в более поздние сроки беременности при выраженных клинических проявлениях И.-ц. н. менее эффективно.
Основными методами оперативного лечения являются механическое сужение функционально и (или) анатомически неполноценного внутреннего зева шейки матки и зашивание наружного зева шейки матки. Операции, устраняющие неполноценность внутреннего зева шейки матки, более физиологичны, т.к. после операций остается дренажное отверстие для оттока выделений из матки. К ним относят различные модификации метода Широдкара: П-образные швы по методу Любимовой и Мамедалиевой, круговой шов по методу Любимовой, кисетный шов по методу Мак-Донелда. В СССР наиболее распространена операция наложения П-образных швов на шейку матки по методу Любимовой и Мамедалиевой (рис. 2); она является методом выбора при пролабировании плодного пузыря (предварительно плодный пузырь направляют в полость матки тампоном).
Операция наложения кругового шва по методу Любимовой заключается в сужении внутреннего зева канала шейки матки с помощью нити из медной проволоки в полиэтиленовой оболочке без рассечения и многократного прокалывания слизистой оболочки влагалища. Кисетный шов по Мак-Донелду накладывают на границе перехода слизистой оболочки передней части свода влагалища на шейку матки, концы нитей завязывают в передней части свода влагалища; в качестве шовного материала используют лавсан, шелк, хромированный кетгут.
Среди методов лечения И.-ц. н. путем зашивания наружного зева шейки матки наиболее широкое распространение получил метод Сценди: после иссечения слизистой оболочки вокруг наружного зева шейки матки переднюю и заднюю губу шейки матки сшивают между собой отдельными кетгутовыми или шелковыми швами. При зашивании наружного зева в полости матки образуется замкнутое пространство, что весьма неблагоприятно при наличии в матке скрытой инфекции. Операция по Сценди не эффективна при деформации шейки матки и пролабировании плодного пузыря; ее не целесообразно проводить при эрозии шейки матки, подозрении на скрытую инфекцию и обильном количестве слизи в канале шейки матки.
После операций, устраняющих функциональную и (или) анатомическую неполноценность внутреннего зева, больным с И.-ц. н. без пролабирования плодного пузыря вставать и ходить разрешается, сразу. В течение первых 2—3 суток с профилактической целью назначают свечи с папаверином (0,02 г), но-шпу по 0,04 г 3 раза в день, электрофорез магния на надлобковую область. В случае возбудимости матки показаны β-адреномиметики — партусистен или бриканил по 2,5 мг или 1,25 мг внутрь 4 раза в течение 10—12 дней, В первые 2—3 дня после операции проводят осмотр шейки с помощью влагалищных зеркал, обработку влагалища и шейки матки 3% раствором перекиси водорода, раствором фурацилина (1:5000) или цигеролом.
Антибактериальную терапию назначают при обширной эрозии шейки матки, а также в случае обнаружения патогенной микрофлоры при бактериологическом исследовании отделяемого из канала шейки матки. Необходимо учитывать возможность неблагоприятного действия лекарственных средств на плод. В такой ситуации препаратами выбора являются полусинтетические пенициллины (чаще используют ампициллин по 2 г в сутки в течение 5—7 дней).
При неосложненном течении послеоперационного периода беременная через 5—7 дней после операции может быть выписана из стационара под наблюдение акушера-гинеколога женской консультации. Осмотр шейки матки с помощью влагалищных зеркал проводят каждые 2 нед. Лавсановые швы снимают в стационаре в 37—38 нед. беременности. После снятия швов на шейке матки определяется плотное фиброзное кольцо.
После наложения П-образных швов по методу Любимовой и Мамедалиевой беременным с пролабированием плодного пузыря назначают постельный режим не менее чем на 10 дней. Для уменьшения давления предлежащей части и плодного пузыря на нижний сегмент матки ножной конец кровати приподнимают на 25—30 см. В связи с тем, что при пролабировании плодного пузыря создаются благоприятные условия для инфицирования его нижнего полюса, обязательна антибактериальная терапия. Антибиотик выбирают с учетом чувствительности к нему выделенной микрофлоры. Чаще используют ампициллин (2 г в сутки) в течение 5—7 дней. Помимо антибактериальной терапии проводят ежедневную обработку влагалища и шейки матки 3% раствором перекиси водорода, раствором фурацилина (1:5000). Шейку матки можно обрабатывать 5% или 10% линиментом синтомицина, цигеролом, через 5—6 дней после операции — маслом шиповника, облепихи. Для профилактики сократительной деятельности матки в течение 10—12 дней применяют β-адреномиметики — партусистен или бриканил. Вначале их вводят внутривенно капельно по 0,5 мг в 400 мл изотонического раствора хлорида натрия, в дальнейшем назначают внутрь по 5 мг 4 раза в сутки, постепенно уменьшая дозу до 5 мг в день. Одновременно используют изоптин по 0,04 г 3—4 раза в день. По окончании токолитической терапии или при необходимости уменьшения дозы и длительности применения β-адреномиметиков проводят электрофорез магния, лечение спазмолитиками. Больные должны находиться в стационаре в течение 1—11/3 мес. В дальнейшем осуществляют амбулаторное наблюдение: каждые 2 нед. проводят осмотр шейки матки с помощью влагалищных зеркал. Швы снимают в 37—38 нед. беременности в стационаре.
После операции по методу Сценди беременной разрешают вставать на 2—3-й сутки. Обработку влагалища и шейки матки 3% раствором перекиси водорода, раствором фурацилина (1:5000) или цигеролом в первые 4—5 дней проводят ежедневно, затем в зависимости от состояния шейки матки. Кетгутовые швы отторгаются через 9 дней, шелковые и лавсановые швы снимают на 9-е сутки. В области наружного зева при эффективной операции определяется рубец, который легко разрушают с началом родовой деятельности. Антибактериальные препараты и β-адреномиметики назначают в тех же случаях, что и после операции с ушиванием внутреннего зева шейки матки.
При отсутствии осложнений беременная может быть выписана из стационара после отторжения или снятия швов под наблюдение акушера-гинеколога женской консультации; шейку матки осматривают каждые 2 недели.
Наиболее частым осложнением после оперативного лечения И.-ц. н. с использованием лавсановых, шелковых, капроновых швов является прорезывание тканей шейки матки нитью. Это может наступить в следующих случаях: если возникает сократительная активность матки, а швы не сняты: если операция выполнена неправильно и шейка матки перетянута швами; если имеются изменения шейки матки воспалительного характера.
При наложении круговых швов по методам Мак-Донелда или Любимовой возможны образование пролежней, а в дальнейшем свищей, поперечные или круговые отрывы шейки матки. При прорезывании тканей П-образными швами разрыв происходит в основном на задней губе шейки матки, где швы пересекаются.
В случае возникновения указанных осложнений швы должны быть сняты. Для лечения раны на шейке матки применяют тампоны с цигеролом, 5% или 10% линиментом синтомицина, маслом шиповника, облепихи. При обнаружении в посевах содержимого канала шейки матки патогенной микрофлоры назначают антибиотики с учетом чувствительности к ним выделенных микроорганизмов. В дальнейшем при заживлении раны на шейке матки операция может быть произведена повторно. В случае невозможности повторной хирургической коррекции показаны длительное соблюдение постельного режима в кровати с приподнятым ножным концом и назначение средств, снижающих возбудимость матки.
К неоперативным методам лечения И.-ц. н. относят применение различных влагалищных пессариев (кольца Годжа, Мейера). Неоперативные методы имеют ряд преимуществ: они бескровны, чрезвычайно просты и могут использоваться в амбулаторных условиях. Каждые 2—3 нед. влагалище и пессарий обрабатывают раствором фурацилина (1:5000) для профилактики инфекции. Неоперативные методы могут применяться при функциональной И.-ц. н., если наблюдаются только размягчение и укорочение шейки матки, но канал шейки матки закрыт, а также при подозрении на И.-ц. н. для предупреждения раскрытия шейки матки. При выраженных проявлениях И.-ц. н. неоперативные методы мало эффективны. Вместе с тем пессарии могут использоваться после операции зашивания шейки матки для уменьшения давления на шейку матки и профилактики осложнений (свищей, разрывов шейки матки).
Прогноз при своевременном и рациональном лечении благоприятный: частота невынашивания беременности снижается в 2—3 раза.
Профилактика включает бережное родоразрешение и расширение канала шейки матки при аборте во избежание повреждений в области внутреннего зева шейки матки; своевременное лечение гормональных нарушений функции яичников.
Библиогр.: Бодяжина В.И., Любимова А.И. и Розовский И.С. Привычный выкидыш, с. 136, М., 1973; Сидельникова В.М. Невынашивание беременности, с. 41, М., 1986.
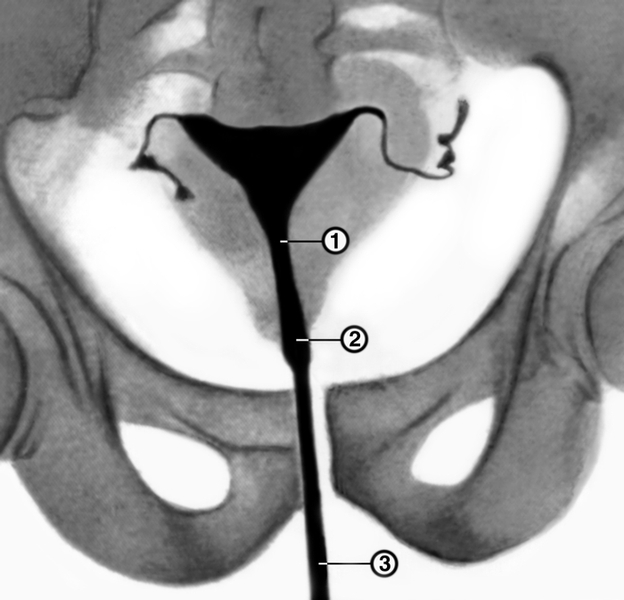
Рис. 1а). Гистерограмма в норме: 1 — перешеек матки, 2 — канал шейки матки, 3 — катетер, через который введено рентгеноконтрастное вещество.
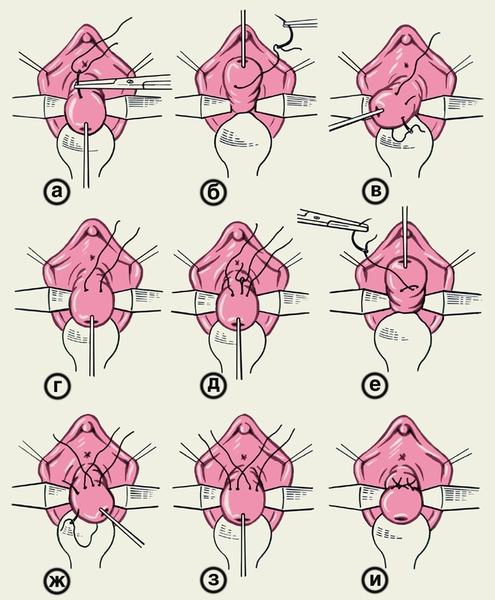
Рис. 2. Схематическое изображение операции наложения П-образных швов на шейку матки по методу Любимовой и Мамедалиевой: а — введение иглы в шейку матки справа от ее средней линии (шейка матки оттянута книзу); б — игла через толщу шейки матки выведена на заднюю часть свода влагалища (шейка матки оттянута кверху); в — проведение иглы из боковой части свода влагалища слева через толщу шейки матки в переднюю часть свода влагалища (шейка матки отклонена вправо), г — положение свободных концов нитей после наложения первого П-образного шва; д — введение иглы в шейку матки слева от ее средней линии; е — игла выведена на задней части свода влагалища: ж — проведение иглы из боковой части влагалища справа через толщу шейки матки в переднюю часть свода влагалища, з — положение свободных концов нитей после наложения второго П-образного шва, и — свободные концы нитей затянуты и завязаны узлами в передней части свода влагалища.
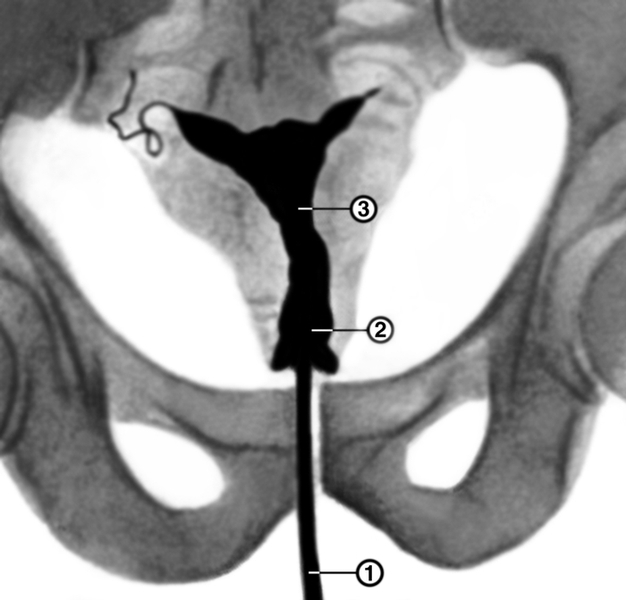
Рис. 1б). Гистерограмма при истмико-цервикальной недостаточности: 1 — перешеек матки, 2 — канал шейки матки, 3 — катетер, через который введено рентгеноконтрастное вещество; видно значительное расширение перешейка и канала шейки матки.
II
Истмико-цервикальная недостаточность (insufficientia isthmicocervicalis; Истмико- + анат. cervix uteri шейка матки)
нарушение функции шейки и перешейка матки, проявляющееся зиянием шейки матки, приводящим к самопроизвольному прерыванию беременности; возникает в результате повреждения миометрия или при нарушении гормональной регуляции.
